
Фиброзно-кистозная мастопатия
Дискомфорт и болезненные ощущения в молочных железах не понаслышке знакомы многим женщинам. Но мало кто сразу обращается с жалобами к врачу-маммологу. Кто-то не хочет тратить время и деньги на диагностику, а кто-то пессимистично строит худшие предположения и боится выяснить причину недомогания. И тем самым откладывают своевременное лечение одного из самых распространенных заболеваний молочной железы.
Давайте разберемся, стоит ли переживать, получив диагноз "фиброзно-кистозная мастопатия", какие симптомы и причины для нее характерны, и насколько благоприятен исход при своевременном обнаружении?
Чтобы разобраться в вопросе, нужно кратко пояснить, что такое молочная железа.
Молочная железа – это парный орган на поверхности грудной мышцы. Она состоит из трех видов тканей – железистой, соединительной и жировой. Железистая ткань встречается не только в груди, но и во всем организме. Она выстилает внутреннюю поверхность некоторых органов и выполняет функцию выделения секреторных жидкостей, к которым относится и грудное молоко. Железы разделяются на доли и дольки поменьше соединительной тканью, или стромой. И третья – жировая ткань – образует своеобразную "подушку", в которой находятся железы и строма.
Грудь – не статичный орган. В течение жизни женщины он подвергается изменениям, которыми управляют гормоны. Например, в период после родов протоки желез увеличиваются, накапливая молоко. А после прекращения кормления строма заменяется жировой тканью. С возрастом в груди тоже происходят гормональные изменения, только жировой тканью замещается уже железистая ткань.
Именно сбои в правильной работе гормонов – эстрогена, прогестерона и пролактина – могут привести к развитию ФКМ1 .
Что такое фиброзно-кистозная мастопатия
Итак, гормональные сбои изменяют естественный баланс между эпителиальной и соединительной тканью. Соединительная ткань разрастается, приводя к доброкачественному новообразованию, которое называют фиброзно-кистозной мастопатией. Именно эти изменения становятся причиной различных болевых ощущений, о которых мы поговорим позже2 .
Группа риска
Мы уже выяснили, что причина ФКМ – гормональный сбой. Соответственно, в группе риска находятся женщины с заболеваниями, которые нарушают выработку половых гормонов – эстрогена, прогестерона, пролактина. Чаще всего такие изменения настигают женщин в возрасте с 18 до 40 лет. Гораздо реже – мужчин. Длительное лечение гормональными препаратами также повышает риск развития фиброзно-кистозной мастопатии, равно как и большое количество родов, аборты. К гормональным сбоям может привести отказ от грудного вскармливания, длительное отсутствие беременности (после 30 лет).
Вторичными факторами можно считать все, что косвенно касается нарушений гормонального баланса. Это заболевания щитовидной железы, надпочечников, нарушения в работе гипофиза. Наследственность, в том числе, если фиброзно-кистозная мастопатия была выявлена у ближайших родственников. Ну и конечно, проблемы питания, вредные привычки и регулярные стрессы. Все это негативно отражается на женском здоровье в целом и на здоровье молочных желез в частности.
Также женщинам важно беречь себя от травм молочных желез. Например, сдавливание груди тесным бюстгальтером может очень негативно сказаться на ее здоровье3 .
Симптомы
Первые признаки, которые может заметить женщина самостоятельно, таковы:
- болевые ощущения в груди, которые отдают в плечо или подмышку;
- повышение чувствительности сосков;
- набухание, распирание и болезненное напряжение желез незадолго до менструации;
- уплотнения, которые обнаруживаются при пальпации;
- выделения из сосков.
Любой из этих признаков – повод посетить маммолога. И нужно сказать, что фиброзно-кистозную мастопатию на ранних этапах развития могут обнаружить, даже если женщина вообще не замечала ни один из вышеперечисленных признаков. Именно поэтому врачи настаивают на регулярных осмотрах1 .
Какой может быть ФКМ?
Всего известно более 50 форм. Но в клинической практике чаще всего фиброзно-кистозная мастопатия делится на диффузную и узловую. Диффузная отличается формированием множества образований по всех молочной железе. Образования могут быть:
- кистозные;
- фиброзные;
- железистые;
- смешанные.
Для узловой формы характерно появление одного крупного уплотнения разного происхождения:
- это может быть фиброаденома
- киста
- липома
- папиллома, которая образуется внутри протока и др2
Диагностика
Как было сказано, на ранних этапах заболевание редко проявляет себя выраженным дискомфортом. Поэтому женщине необходимо регулярно проходить обследование у маммолога.
Обследование проводится в первой фазе цикла. На приеме врач соберет анамнез, узнает предыдущие жалобы, предпосылки возникновения и определит, находится ли женщина в группе риска.
Затем проводится визуальный осмотр груди и пальпация в двух положениях: стоя и лежа. Пальпация включает проверку подмышечных и надключичных узлов, сжатие сосков на предмет наличия выделений.
Затем врач может назначить инструментальную диагностику. Сюда входят:
- Маммография – рентгенологическое исследование, которое показано женщинам в группе риска и после 40 лет. Метод позволяет выявить даже те уплотнения, которые не удалось определить при пальпации.
- УЗИ молочных желез – наиболее безопасный метод, который можно проводить беременным и кормящим женщинам. Однако, его функциональность ограничена.
- Пункционная биопсия – назначается, если врач обнаружил подозрительный участок. Путем тонкоигольной пункции берется на исследование материал из патологического очага.
- Исследование гормонального статуса – это анализы на уровень основных гормонов.
- Биохимический анализ крови – анализ проводится для исключения сопутствующих экстрагенитальных патологий.
- Дополнительно назначают МРТ, исследованием молочных протоков, исследование полостного образования, цифровую и лазерную маммографию2 .
Лечение мастопатии
При обнаружении мастопатии лечение обязательно. Основа терапии – гормональное или негормональное лечение, в некоторых случаях хирургическое. Тактика зависит от нескольких факторов, которые обязательно учитывает врач:
- наличие патологии, которая сопутствует либо стала причиной заболевания
- планируется ли беременность
- заинтересована ли женщина в контрацепции.
Гормональное лечение мастопатии
Целью гормональной терапии мастопатии является уменьшение действия мужских гормонов (андрогенов) и женских гормонов (эстрогенов). Одновременно с этим увеличивается действие гестагенного компонента женских половых гормонов (прогестерона).
Негормональное лечение мастопатии
- Витаминные добавки. Интерес в этом смысле представляют витамины А, Е, В6, РР, Р, аскорбиновая кислота. Они способны действовать комплексно: оказывать антиэстрогенный эффект, снижать выработку пролактина, одновременно усиливая действие прогестерона и уменьшая отек молочных желез за счет укрепляющего действия на сосуды.
- Фитопрепараты. Аналогично витаминным добавкам положительно влияют на гормональный баланс и снижают выработку пролактина.
- НПВС. Нестероидные противовоспалительные препараты назначаются при сильно выраженном болевом синдроме, снимают отек и неприятные ощущения.
- Препараты йода. Если наблюдается дефицит гормонов щитовидной железы, эти препараты нормализуют ее работу.
- Стимуляторы иммунитета. Иначе эти препараты называют адаптогенами.
- Седативные препараты. Оказывают положительный эффект на психоэмоциональное состояние женщины.
- Мочегонные препараты призваны снижать отек в молочных железах и уменьшать болевые ощущения, вызванные им.
Хирургическое лечение
Представляет собой удаление очага узловой мастопатии, либо вылущивание (энуклеацию) опухоли или кисты3 .
Профилактика
Рекомендуется ежемесячно проводить домашний осмотр молочных желез. Лучше всего делать это в один и тот же день цикла, поскольку в течение месяца грудь может претерпевать некоторые изменения.
Как правильно проводить проверку?
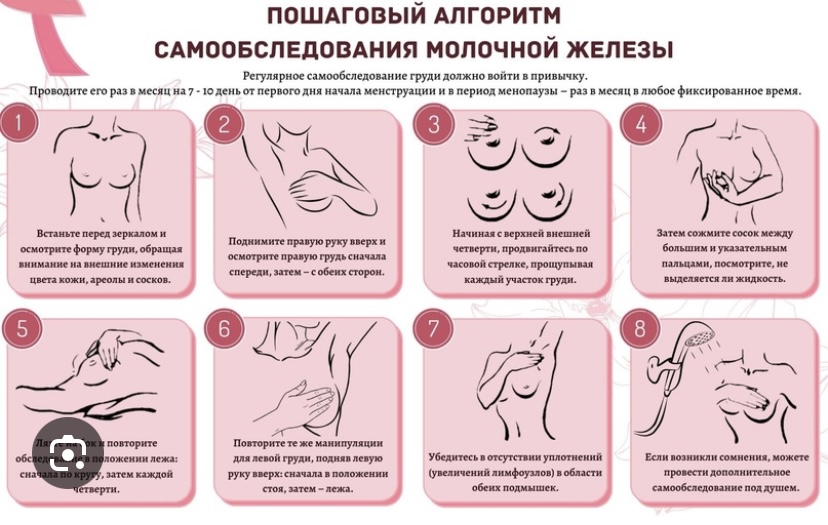
- Для начала встаньте перед зеркалом с оголенным торсом и опустите руки вниз. Запомните для будущего осмотра, насколько симметричны железы, правильны ли их формы, контуры и размеры. Цвет кожи должен быть естественным и равномерным, то же самое касается цвета и формы сосков.
- Наклоняйтесь в стороны и оценивайте, насколько равномерно перемещаются груди, не появляются ли западания и возвышения, нет ли выделений.
- При пальпации в положении лежа и стоя обратите внимание, нет ли уплотнений, загрубений.
Поскольку появление мастопатии связано с гормональными сдвигами, предупредить ее не всегда возможно. Однако некоторые меры вполне посильны и необходимы для поддержания общего здоровья:
- исключите постоянные стрессовые состояния;
- избегайте травм молочных желез, не носите узкое и неудобное белье;
- ведите здоровый образ жизни, откажитесь от вредных привычек;
- помните о потенциальном вреде абортов для здоровья;
- придерживайтесь принципов грудного вскармливания2 .
Частые вопросы
Какие последствия у мастопатии?
Нужно помнить, что ФКМ – это доброкачественное образование. У женщин с мастопатией увеличивается риск развития рака груди. Гормональные нарушения, на фоне которых она развивается, могут пагубно сказаться на репродуктивной системе. И все же на начальных этапах выявление и лечение мастопатии дает почти 100% гарантию излечения, поэтому так важно регулярно посещать врача2 .
Нужно ли менять образ жизни при мастопатии?
При поставленном диагнозе врач, помимо назначения лечения, порекомендует женщине придерживаться некоторых правил. Например, нежелательно проводить любые тепловые процедуры – загар, солярий, бани, сауны, горячие ванны.
Из-за высокого содержания веществ, способствующих ухудшению состояния, исключаются шоколад, кофе, чай и какао. При сопутствующем дефиците йода не лишними на столе будут любые морепродукты2 .
Эффективны ли народные методы лечения мастопатии?
По-настоящему эффективным будет то лечение, которое было назначено врачом по результатам диагностики. Самостоятельное лечение – это попытки действовать наугад, в то время как можно сразу воздействовать на причину и сохранить бесценное здоровье.

С наступлением климакса происходят изменения в репродуктивной системе женщины. Одно из таких изменений может быть связано с влагалищными выделениями. В этой статье специалисты образовательного портала для женщин Women First рассказывают о том, каким должен быть влагалищный секрет в климактерический период, чем могут быть вызваны необычные симптомы и что делать, если они появились.

В норме период менопаузального перехода начинается в 40–45 лет и заканчивается менопаузой (полным прекращением менструаций) в возрасте 45–55 лет1. Однако под влиянием внутренних и внешних факторов у некоторых женщин менопауза может наступить раньше. С чем связано преждевременное угасание фертильной функции, какие симптомы могут указывать на ранний климакс, какие методы лечения применяются в современной гинекологической практике, рассказываем в статье.

К 35 неделе беременности детский организм уже достаточно развит и готов к жизни вне тела мамы, сейчас идет подготовка к родам — она будет продолжаться в течение всего девятого месяца беременности. Рассмотрим, что происходит с женщиной и малышом на этом сроке, более подробно.

Менопауза и связанные с ней гормональные изменения сказываются на всем организме женщины. Они могут приводить к нежелательным последствиям, одним из которых является остеопороз — системное заболевание, связанное со снижением минеральной плотности костей и изменением их строения, приводящее к переломам даже при небольшом воздействии1. В этой статье поговорим о связи патологических процессов в скелете с постменопаузальным периодом, о способах профилактики остеопороза и замедления его развития.









